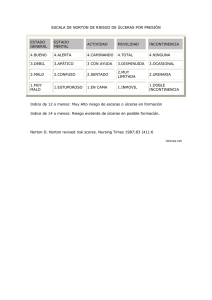
ÚLCERAS CUTÁNEAS Concepto Las úlceras son
Anuncio

ÚLCERAS CUTÁNEAS Concepto Las úlceras son lesiones cutáneas localizadas que implican la pérdida total de la epidermis y parte de la dermis e incluso la hipodermis, todo ello con escasa o nula tendencia a la cicatrización espontánea y que cuando se consigue sanar deja una cic atriz. Pueden ser primarias o secundarias a otras lesiones de la piel, de carácter extenso o puntiforme, en cuyo último caso reciben en nombre de fístulas. Si la ulceración es lineal, se llama fisura. Si la ulceración afecta una mucosa se llama afta. Son úlceras tanto las lesiones secundarias a la destrucción de una ampolla, que pueden ser más o menos extensas e implican un riesgo de infecciones si no se cuidan, como las úlceras de presión o úlceras de decúbito, que pueden ser muy graves en enfermos encamados y que por el riesgo de infección y necrosis, pueden comprometer la vida del pacie nte. Epidemiología Se estima que un 1% de la población se encuentra afectada por dicho proceso y los costes sanitarios que generan son considerables. En este sentido, son especialmente relevantes las úlceras por presión – o decúbito – y a las úlceras venosas por su alta prevalencia, así como por sus repercusiones sociales y económicas. La localización más frecuente de todas ellas es en las piernas, variando sus carácterísticas clínicas según la etiología. Etiología Es variada, ya que una úlcera cutánea puede ser una manifestación tanto de enfermedades cutáneas como sistémicas. La más frecuente es la causada por enfermedades vasculares periféricas venosas, pero también tienen una alta prevalencia las originadas por alteraciones vasculares arteriales y por neuropatías. Existen una serie de enfermedades sistémicas que se relacionan con la aparición de úlceras, entre las cuales la más importante es la diabetes. En general, las úlceras cutáneas de origen vascular son la consecuencia de un déficit del aporte sanguíneo del sistema arterial o bien una disminución del retorno venoso. Suelen tener un carácter crónico, debido a que es frecuente que persista la causa que las originó. Como consecuencia de ello, no son raras las recidivas, incluso después de la cicatrización. Las úlceras cutáneas de origen vascular más comunes (70%) son las venosas o de estasis, que aparecen como consecuencia de una disminución del flujo venoso de retorno por incompetencia del sistema valvular venoso y/o por obstrucción de la vía venosa profunda. En este sent ido, se pueden clasificar en postflebíticas (60% de las venosas) y varicosas (40%). Por su parte, las úlceras arteriales representan el 20% de todas las vasculares y aparecen como consecuencia de procesos isquémicos crónicos, lo que conlleva a una disminución del metabolismo celular, que se traduce en que la piel se vuelve muy vulnerable. La mayoría (90%) de las úlceras cutáneas de origen arterial son de origen arteriosclerótico (macroangiopáticas); el resto (10%) son de origen hipertensivo (microangiopáticas). Finalmente, hay un 10% de úlceras vasculares que tienen un carácter mixto, arterial y venoso, en un grado diverso de participación. Son significativas, desde el punto de vista clínico y epidemiológico, las diferencias entre úlceras venosas y arteriales. Las venosas aparecen preferentemente en mujeres mayores de 40 años, en tanto que las arteriales aparecen más frecuentemente en hombres mayores de 45 años y en mujeres de 55. La localización preferente de las úlceras venosas es la región perimaleolar (en torno al tobillo), se presenta como una única úlcera, poco dolorosa, de carácter unilateral (afecta solo a una de las extremidades), de extensión moderada, de bordes irregulares, base superficial y tejido rojizo. Por su parte, las arteriales afectan mayoritariamente al area pretibial, así como a los dedos, falanges y el talón, y suelen ser bilaterales, presentándose generalmente en grupos de varias úlceras de extensión reducida y bordes bien definidos, muy dolorosas, de tejido oscuro y base profunda y pálida. Las úlceras por presión o por decúbito se producen por un aplastamiento de los tejidos entre dos planos duros, las prominencias óseas del paciente y una superficie externa (como una cama o un asiento), sometidos durante un periodo de tiempo (aproximado de 2 a 4 horas) a una compresión que excede la presión capilar normal (32 mm de Hg). Según su gravedad, se clasifican en cuatro estadios: - I: Eritema que no desaparece cuando se elimina la presión. - II: Ampolla. Afectación de la epidermis y de la dermis superficial. Erosión superficial. - III: Afectación de toda la dermis y/o el tejido subcutáneo, pudiendo llegar al músculo. - IV: Afectación de músculo, hueso o estructuras adyacentes. Lesiones con cavernas o trayectos sinuosos. Presenta un alto riesgo de infecciones, eventualmente graves. Las úlceras neuropáticas son lesiones debidas a una falta de sensibilidad de los tejidos. Las enfermedades comúnmente responsables de estas lesiones son: diabetes, tabes dorsal, espina bífida y lesiones nerviosas periféricas. Por su parte, las úlceras de origen tumoral o maligno son lesiones cutáneas que no cicatrizan, aumentan progresivamente de tamaño y destruyendo el tejido circundante. Frecuentemente, llevan asociadas complicaciones post-radioterapia, post-quirúrgicas, infecciones y sangrado. Finalmente, las úlceras de origen iatrogénico se producen por un mecanismo de presión y roce derivados del uso de dispositivos o productos sanitarios empleados en un tratamiento (sonda vesical, sonda nasogástrica, tubo endotraqueal, gafas de oxigenoterapia, sistemas de fijación y sujeción, férulas, etc.), en ocasiones de forma inadecuada. Su comportamiento es similar al de las úlceras por presión, aunque suelen ser de poca profundidad y de pequeño tamaño. Tratamiento El proceso de curación de una úlcera cutánea implica tres fases sucesivas. La primera es de desbridamiento (de limpieza), a la que sigue la de granulación (de reconstrucción), finalizando en la fase de epitelización o resolución. Antes de plantear cualquier acción terapéutica es fundamental actuar sobre los agente causales de la úlcera, tanto los directos (objetos, colchones, etc.) como los indirectos (enfermedades cutáneas y sistémicas favorecedoras). En el caso de que la úlcera cutánea no se haya llegado a formar, puede prevenirse o al menos paliarse la evolución adversa mediante el empleo de apósitos para aliviar la presión y la fricción, generalmente con hidrocoloides. Durante la fase de desbridamiento, en las lesiones con poco exudado, las opciones terapéuticas más habituales consisten en un desbridamiento de carácter enzimático o de carácter autolítico. El primero tiene el inconveniente de su posible citotoxicidad y maceración de la piel perilesional, así como la exigencia de realizar curas diarias. Los desbridantes autolíticos, como los hidrogeles, puede permanecer varios días, y utilizarse en combinación con otros apósitos. El dextranómero, también de carácter autolítico, tiene el inconveniente de no digerir el tejido necrótico, sino tan sólo lo reabsorbe, y requiere realizar varias curas diarias. Los hidrogeles más utilizados está formados por asociaciones de: - Alginato o pectina y carboximetilcelulosa (CMC) - Propilenglicol y polímero de CMC o goma guar - Solución salina. También se emplean la pasta o los gránulos de CMC como debridante y para la absorción del exudado. En cualquier caso, no se recomienda en lesiones infectadas, ya que puede producir mal olor y su retirada puede ser dolorosa. En las úlceras con moderada o elevada exudación, se recomiendan los alginatos (solos o asociados a CMC), por su elevada capacidad de absorción y capacidad debridante. También se usan hidrofibras de CMC, especialmente en lesiones con tendencia hemorrágica, debido a su baja adherencia. En todos estos casos, se debe emplear un apósito secundario para facilitar la retención de la humedad. Durante la fase de granulación o reconstrucción, en las lesiones poco exudativas se emplean hidrocoloides del tipo CMC, evitando siempre su uso en heridas infectadas. Los apósitos hidrocelulares son apósitos semipermeables absorbentes, de carácter no adherente, que previenen la maceración de los tejidos periulcerales. También se utilizan preparados a base de colágeno. Por su parte, en las lesiones más exudativas, se emplean gránulos, gel, alginatos o copolímeros de almidón (con un apósito secundario). Se puede mantener el apósito hasta 7 días si no hay saturación, fuga u otra indicación clínica. Finalmente, durante la fase de epitelización o resolución es recomendable la aplicación directa sobre la lesión de un apósito hidrocelular, hidrocoloide (CMC) o láminas de poliuretano (apósitos semioclusivos, generalmente transparentes, que crean un ambiente húmedo y no absorben el exudado), pudiéndose mantener hasta 7 días, siempre que no haya fuga. También está indicada la utilización de otros compuestos como la catalasa o la glicerina. En las úlceras cutáneas infectadas y con evidencia de daño tisular (rubor, dolor, inflamación, supuración, etc.) puede ser necesario recurrir a un tratamiento sistémico antibiótico. Por vía tópica se apósitos no oclusivos ni semioclusivos, de diferente composición, según el nivel de exudación de la úlcera; en las muy exudativas se recomiendan apósitos de alginato cálcico, hidrofibra de CMC o ambos combinados. En las lesiones infectadas con necrosis seca se emplea una pomada de colagenasa. Por su parte, en las úlceras infectadas con tejido de granulación, lo más habitual es emplear un hidrogel de CMC, alginato sódico, CMC con alginato cálcico o copolímero de almidón. En caso de olor intenso de putrefacción, se emplean apósitos de carbón activado o bien un gel de metronidazol, atendiendo a su potente efecto sobre bacterias anaerobias (probables causantes del olor putrefacto). Puede ser incluso conveniente utilizar el metronidazol por vía sistémica. El uso de antibacterianos por vía tópica está sujeto a una intensa controversia, al menos en estos casos. Cuando se trata de lesiones muy dolorosas puede ser necesario recurrir al empleo de analgésicos sistémicos. Para llevar a cabo las curas, pueden emplearse anestésicos locales (gel de lidocaína al 1%). Las barreras líquidas son tinturas oclusivas resistentes al agua que contienen agentes plastificantes, reduciendo así la maceración y el cizallamiento. Pueden aplicarse empapando gasas y algunas mediante pulverizador. Si se ha perdido la integridad de la piel, debe procederse siempre a su limpieza. Si se trata de una lesión extensa, lo más adecuado es la utilización de suero salino fisiológico, ya que otros agentes (detergentes, líquidos, povidona yodada, agua oxigenada) pueden retrasar la curación. La limpieza de la zona y la eliminación del tejido lesionado son esenciales para la curación de la lesión. Por ese motivo, si se trata de una lesión extensa, es importante el desbridamiento de la herida, la eliminación, fundamentalmente mediante procedimiento quirúrgico, del tejido desvitalizado o necrótico. En lesiones de menor entidad puede facilitarse con el empleo de agentes desbridantes. En caso de hemorragia, ésta se controla generalmente mediante compresión o la aplicación de agua oxigenada o adrenalina al 1:1.000. En caso necesario, se puede aplicarse un apósito acorde con las características de la herida (profundidad, presencia de exudado, etcétera). Existen especialidades denominadas «cicatrizantes» o epitelizantes. Valoración El primer paso a considerar en cuanto a las úlceras es su prevención. Considerando la susceptibilidad de un sujeto a padecer una úlcera, el farmacéutico debe informarle acerca de las medidas a tomar para evitar esta situación. Por ejemplo, evitar el tabaco en cualquier caso, controlar el peso tanto en pacientes varicosos como inmovilizados, recomendar pautas de actuación en ancianos y pacientes encamados que eviten la presión constante (cambios posturales, almohadones, colchones o camas especiales, así como evitar factores que favorecen la aparición de úlceras en estos casos, como son la fricción, la humedad o sequedad excesiva, la falta de higiene, la malnutrición y deshidratación). En cualquier caso, una úlcera cutánea requiere un diagnóstico médico preciso. Antes de comenzar cualquier tratamiento el médico debe establecer la causa de la misma, para lo cual se precisa una historia clínica con los síntomas asociados, hábitos personales, medicación ut ilizada, antecedentes personales y familiares, análisis clínicos que descarten una enfermedad sistémica, y una exploración física tanto de la lesión como del miembro afectado. Es primordial para establecer el tratamiento adecuado identificar la etiología y posteriormente, según el tipo, aplicar el más idóneo, que va desde la utilización de vendajes hasta el desbridamiento quirúrgico. Existen una serie de medidas generales, que consisten en tratar la enfermedad sistémica subyacente, dejar de fumar y reducir el consumo de alcohol. Pero, además de éstas, existen medidas específicas, según el tipo de úlcera: - Úlcera venosa: La compresión de la pierna afectada es la base del tratamiento (calcetines elásticos, vendajes elásticos o no, etc.). Puede estar asociada una insuficiencia arterial y esta compresión, si es excesiva, puede degenerar en necrosis o gangrena. Reposo en cama y elevación de las piernas. - Úlcera arterial: Requiere el establecimiento de la vascularización mientras sea posible y, a menudo, es a través de la cirugía. Control de los factores de riesgo (diabetes, cigarillos, etc.). Realizar ejercicios moderados que favorezcan la circulación colateral. Elevación de la cabecera de la cama. Mantener el miembro afectado caliente, sin contacto directo con la fuente de calor. Extremar el cuidado de los pies. - Úlcera neuropática: Inspeccionar y cuidar diariamente los pies. Si se padece diabetes, control de la misma. Desbridamiento amplio de la úlcera que permita una buena reepitelización. La posibilidad de patología sistémica subyacente y el seguimiento que se debe realizar, por la posibilidad de recidiva, hace necesaria la intervención de personal especializado. El tratamiento de las úlceras superficiales, en que no se ha perdido la integridad de la piel se limitará a la aplicación de apósitos, cremas emolientes y protectoras o barreras líquidas. Productos farmacéuticos utilizados en el tratamiento de las úlceras cutáneas Tipo Hidrocoloides Composición Carboximetilcelulosa (CMC) CMC (fibra) CMC + poliuretano CMC (gránulos o pasta) Hidrocelulares Poliuretano Productos Algoplaque, Askina, Comfeel, Biofilm, Varihesive Aquacel Comfeel Plus, Hydrocoll Askina biofilm, Comfeel pasta o gránulos, Varihesive pasta Cutinova, Allevyn, Askina trnasorbente, Biatain, Combiderm, Tielle Observaciones Contraindicados en lesiones infectadas, necrosis seca, úlceras cutáneas con destrucción muscular u ósea, quemaduras profundas, infecciones cutáneas. Contraindicados en lesiones infectadas, necrosis seca, úlceras cutáneas con destrucción muscular u Láminas de po- Película de poliuretano transliuretano parente Bioclusive, Opsite, Tegaderm Alginatos Alginato cálcico Askina sorbsan, Comfeel searsorb, Sorbalgon Hidrogeles Alginato cálcico + CMC Propilenglicol + CMC Pectina + CMC Propilenglicol + goma guar Solución salina + goma xántica Copolímero acrílico, acetato de etilo, disulfuro de tetraetiltiouramio Miristato de isopropilo Clostridiopeptidasa Estreptocinasa/Estreptodornasa Catalasa Quimotripsina, tripsina, nitrofural, inositol, metionina, ácido carbamoilglutámico Carbón micronizado Confeel, Nu gel Intrasite Gel Varihesive hidrogel Hypergel Normlgel Otras barreras líquidas Debridantes enzimáticos Carbón activado Antibacterianos Metronidazol (gel) tópicos Nitrofurantoína Mupirocina Sulfadiazina argéntica Acido fusídico Epitelizantes Centella asiatica Estrona, Ergocalciferol, Retinol, Tirotricina, Bálsamo del Perú, Benzocaína Retinol, Cloranfenicol, Metionina, Vitamina F , Aminoácidos (complejo) Oxido de zinc, Benzetonio, Retinol Acido benzoico, Caolín, Acido Salicílico Oxido de zinc Dimeticona Antisépticos en barrera líquida Nucoa Iroxol Varidasa tópica Biocatalase aerosol Dertrase Pomada Apósito plástico en aerosol Posible citotoxicidad y maceración de la piel perilesional. Actisorb Plus, Carboflex Rozex Furacin Bactroban, Plasmine Silvaderma, Flammazine Fucidine Blastoestimulina Cicatral Dermisone Epitelizante Contiene antibióticos Halibut Pomada Nixoderm Cadexómero iodado Una aplicación cada 12 horas. Antes de aplicar, lavar y secar la zona. Evitar los vendajes. Betadine solución dérmina No aplicar junto con derivados mercuriales. Eosina Diafarm 2% Mercromina Film Lainco Alto poder de tinción. En desuso, debido al riesgo de reacciones alérgicas. Vigencial Alto poder de tinción. En desuso, debido al riesgo de reacciones alérgicas. Iodosorb Vaselina + bálsamo Perú Vaselina + povidona iodada Linitul Betatul Povidona iodada Eosina 2% Merbromina 2% Metilrosanilina (violeta de genciana) 0,5% Debridante Antiséptico Otros prepar ados tópicos Nobecután ósea, quemaduras profundas, infecciones cutáneas. Contraindicado en heridas exidativas o infectadas, así como en quemaduras profundas (3º grado). Contraindicado en curas con povidona iodada, úlceras secas e hipersensibilidad a los alginatos. Contraindicados en fístulas y úlceras que no permitan una fácil extracción. Silidermil Acidos grasos hiperoxigenados Corpitol